出国留学网专题频道传染病学栏目,提供与传染病学相关的所有资讯,希望我们所做的能让您感到满意! 研究传染病在人体内发生、发展、转归的原因和规律,以及传染病的早期诊断方法和治疗方法,从而促使病人恢复健康,进而控制传染病在人群中传播的科学。传染病学研究传染病在人体内的发生、发展与转归;但以研究临床表现、诊断和治疗作为重点传染病学还应包括各种感染性疾病;研究领域为各种传染病的病原学、流行病学、发病机理和病理、临床表现、诊断、合并症、治疗、预防和预后。传染病学是一门 临床医学,它是研究传染病在人体内发生、发展与转归的原因、规律及其的诊断和防治措施,达到控制传染病的发生、发展和流行的科学。
距离2022年的执业医师考试正式考试还有八十天的时间,各位考生在这八十天时间之内能否将剩余的考试知识点内容记下来呢?为了帮助各位考生的备考,小编为大家带来了2022年执业医师考试中西医助理医师《传染病学》考试知识点合集,快来看看吧!
1.隐性感染:又称亚临床感染,病原体只引起特异性免疫应答,不引起或只引起轻微的组织损伤,无临床症状,只能通过免疫学检查发现。
2.IgM抗体最先出现,是近期感染的标志,持续时间不长;IgG为恢复期抗体,持续时间长,多用于回顾性诊断和流行病学调查。
3.大流行:某传染病流行范围广,甚至超过国界或洲界。
暴发:某种传染病病例的发病再某一地区或单位时间分布高度集中于一个短时间之内,多是同一传染源或传播途径导致的。
4.复发与再燃
复发:有些传染病患者进入恢复期后,已稳定退热一段时间,由于潜伏于组织内的病原体再度繁殖至一定程度,使发热等初发症状再度出现。
再燃:体温未稳定下降至正常,又再度升高。
5.甲类传染病:鼠疫、霍乱。
记忆:老鼠乱窜
乙类传染病:传染性非典型肺炎、肺炭疽、脊髓灰质炎,必须采取甲类传染病的报告、控制措施。
记忆:炭灰飞
6.乙肝抗原抗体核心考点:
HBsAg临床意义:存在感染;无复制无传染性;第一个出现的血清学指标。
HBsAb临床意义:保护性。
HBcAb临床意义:第一个出现的抗体;IgM---近期,活动;IgG---曾经。
HBeAg临床意义:有传染性;正在复制。 HBeAb临床意义:恢复。
7.丁型肝炎病毒是需与HBV共生才能装配成复制的一种缺陷病毒。需与HBV共生。
8.一般急性肝炎ALT>AST。重型肝炎AST>ALT
9.急性肝炎多为自限性,一般不需抗病毒治疗。急性丙型肝炎可考虑应用抗病毒治疗。
10.抗病毒治疗是慢性乙型肝炎和丙型肝炎的关键治疗。
11.流感潜伏期即有传染性,发病3日内传染性最强。
12.肺炎型流感特点是在发病后24小时内出现高热、烦躁、呼吸困难、咳血痰和明显发绀。
13.儿童忌用阿司匹林或含阿司匹林药物,以免诱发致命的雷耶(Reye)综合征。
14.金刚烷胺和甲基金刚烷胺。阻断病毒吸附于宿主细胞,抑制病毒复制,减少排毒量,缩短排毒期,但只对甲型流感病毒有效。
15.奥司他韦是目前抗流感病最为理想的抗病毒药物。
16.禽流感病毒属于正黏病毒科,属甲型流感病毒。分为高致病性、低致病性和非...
12-21
你准备参加卫生资格考试吗,出国留学网为你带来"2018年传染病学内科主治医师<专业实践能力>考试大纲"供你参考,更多卫生资格考试资讯,网站将持续更新,敬请关注!
2018年传染病学内科主治医师<专业实践能力>考试大纲
标*为内科学专业实践能力考核内容
| 单元 | 细目 |
一、病毒感染 | 1.病毒性肝炎* 2.肾综合征出血热* 3.艾滋病* 4.流行性乙型脑炎* 5.禽流感 6.传染性非典型性肺炎 |
| 二、立克次体病 | 1.地方性斑疹伤寒 2.恙虫病 |
 | |
| 六、蠕虫感染 | 1.日本血吸虫病 2.囊尾蚴病 |
出国留学网卫生资格考试栏目推荐:
...12-21
你准备参加卫生资格考试吗,出国留学网为你带来"2018年传染病学内科主治医师<专业知识>考试大纲"供你参考,更多卫生资格考试资讯,网站将持续更新,敬请关注!
2018年传染病学内科主治医师<专业知识>考试大纲
专业知识标*为312内科学专业知识考核内容
| 单 元 | 细目 | 要点 | 要求 |
| 一、传染病概论 | 1.总论* | 掌握 | |
| 2.感染与免疫 | (1)感染与传染病的概念 (2)感染过程的5种表现 | 了解 | |
| 3.传染病的流行过程及影响因素 | (1)流行过程的3个基本条件 (2)影响流行过程的自然因素和社会因素 | 掌握 了解 | |
| 4.传染病的特征 | 传染病的4种基本特征 | 掌握 | |
| 5.传染病的诊断 | (1)流行病学资料 (2)临床资料 (3)实验室检查 (4)其他检查 | 掌握 | |
| 6.传染病的治疗 | (1)治疗原则 (2)治疗方法 | 掌握 熟悉 | |
| 7.传染病的预防 | (1)管理传染源(传染病的分类及报告制度) (2)切断传播途径的措施 (3)保护易感人群的措施 | 了解 | |
| 二、病毒感染 | 1.病毒性肝炎* | (1)病原学:肝炎病毒的种类及其抗原抗体系统 (2)流行病学:甲型、乙型、丙型和戊型肝炎的传染源、传播途径及人群易感性 (3)临床表现:病毒性肝炎的临床分型及各型病毒性肝炎的临床症状和体征 (4)各型病毒性肝炎的诊断 (5)慢性病毒性肝炎的治疗,包括抗病毒治疗 (6)重型肝炎的治疗 (7)预防:甲型、乙型病毒性肝炎的预防 | 熟悉 熟悉 熟悉 掌握 熟悉 了解 了解 |
| 2.肾综合征出血热* | (1)病原学:病原体 (2)流行病学:主要宿主动物和传染源及主要传播途径 (3)发病机制:休克、出血、急性肾功能衰竭的发生机制 (4)临床表现:5期经过和3种主要表现;临床分型 (5)诊断:尿常规和特异性抗体检测在诊断中的意义 (6)治疗:临床各期的治疗原则 (7)预防:主要预防措施 | 掌握 了解 掌握<... |
12-08
下面是出国留学网整理的“2018年《传染病学》内科主治医师诊疗技术与常规:破伤风”,欢迎阅读参考,更多有关内科主治医师的内容请继续关注本网站卫生执业资格考试栏目。
2018年《传染病学》内科主治医师诊疗技术与常规:破伤风
一、诊断要点
潜伏期1~2周,长者可达数月,潜伏期越短,病情越重。伤口越近头面部,病情也越重。
1. 临床表现
早期出现张口困难,继而牙关紧闭,苦笑面容,随后躯干及四肢肌肉呈强直性抽搐,在痉挛性抽搐间歇期间,全身肌肉仍呈紧张状态,痉挛抽搐是阵发性的,持续数秒或数分钟,间歇时间长短不一,发作后大汗淋漓,患者的神志始终是清醒的,痉挛抽搐严重者可导致窒息,反复痉挛可招致感染、高热、脑水肿、昏迷。
除典型的表现外,也可表现为局部型破伤风,痉挛只局限在咀嚼肌,颜面或身体个别肌群。也可表现为面神经、动眼神经及舌下神经麻痹的头面部破伤风。
新生儿、产科及外科型破伤风,出现症状快、预后较差。
2. 并发症
肺炎、肺不张、脑水肿、脊柱压缩性骨折或由于肌肉持久收缩而致运动障碍。
二、鉴别诊断
1. 引起张口困难的各种疾病,如咽喉、口腔疾病可引起张口困难,但不会引起全身抽搐。
2. 引起肌肉疼痛、强直的局部病变,如脊柱疾病或肢体软组织炎症,此病不会引起抽搐。
3. 各种脑炎,脑膜炎可引起抽搐,但会出现神志及脑脊液改变。
4. 马钱子中毒,可引起全身性抽搐,但间歇期肌肉则完全松驰。
5. 手足抽搐,与低血钙有关。
6. 狂犬病,肌肉痉挛主要表现在咽喉部而无全身性抽搐,有恐水症而无牙关紧闭。
三、治疗原则
1. 保持环境安静,避免各种刺激,重视全身营养的补充。
2. 伤口处理:伤口未愈者,要彻底清创,用双氧水清洗伤口,必要时局部注射5000~20000单位抗毒素。
3. 破伤风抗毒素及免疫球旦白的应用:破伤风抗毒素不论年龄、体重及伤口大小,一次给予2~10万单位破伤风马血清抗毒素,以后酌情给药,皮试有过敏者,可用脱敏治疗。
人体破伤风免疫球蛋白3000~10000单位,分次多部位肌注,此品无需皮试。新生儿为500单位。
4. 镇静剂使用:安定和鲁米那交替注射,安全用药的标准:
(1) 检查及治疗时不再出现抽搐;
(2) 患者处于浅睡眠状态;
(3) 神经系统深反射存在,浅反射迟钝。
5. 抗生素应用,...
12-08
下面是出国留学网整理的“2018年《传染病学》内科主治医师诊疗技术与常规:败血症”,欢迎阅读参考,更多有关内科主治医师的内容请继续关注本网站卫生执业资格考试栏目。
2018年《传染病学》内科主治医师诊疗技术与常规:败血症
一、诊断要点
败血症无特异的临床表现,多无明确潜伏期。但如能发现原发灶,则不仅对败血症的诊断有利,也可据以推测可能的致病菌,如原发灶为疖肿多为金葡菌,胆管和泌尿系多为大肠杆菌等。
1. 主要临床表现
(1) 毒血症状:起病急骤,常有寒战,高热,发热可为各种热型,驰张热,间歇热多见,可有全身不适,头痛,肌肉关节疼痛,软弱无力等,少数患者有恶心,呕吐,腹痛,腹泻等胃肠症状,重者有中毒性脑病,中毒性心肌炎,肝炎,肠麻痹,感染性休克,DIC等。
(2) 皮疹:瘀点多见于躯干,四肢,眼结膜,口腔粘膜等处,数量不多。可有荨麻疹、猩红热样皮疹、脓疱疹等。绿脓杆菌感染可致坏死性皮疹。
(3) 关节症状:主要为关节红肿、疼痛、活动受限。
(4) 肝脾肿大:一般轻度肿大,仅于发生中毒性肝炎或肝脓肿时肝大明显及伴压痛。
(5) 迁徒性损害:可有皮下脓肿、深部脓肿、肺脓肿、关节炎、骨髓炎、心包炎、急性及亚急性心内膜炎等。
2. 不同致病菌败血症的临床特点
(1) 金葡菌败血症:急起发病:寒战高热,体温达39~41℃,瘀点多见,关节症状明显,可伴肺脓肿,肝脓肿,化脓性脑膜炎,骨髓炎,皮下脓肿等,严重者并发急性或亚急性心内膜炎。
(2) 表皮葡萄球菌败血症:以院内感染多见,耐药情况严重。常见于体内异物留置后,如人工瓣膜,人工关节,各种管道及起搏器等。
(3) 革兰氏阴性杆菌败血症:以院内感染多见,体质差且伴有影响机体免疫机能的原发病者易发。常有双峰热,相对缓脉,部分可有体温不升,迁徒性病灶少,约40%发生感染性休克,严重者出现多脏器功能衰竭、DIC等,绿脓杆菌败血症病情凶险,可有中心坏死性皮疹。
(4) 肠球菌败血症:泌尿道是常见入侵途径,易发生心内膜炎及耐药菌多见。
(5) 厌氧菌败血症:主要为脆弱类杆菌,表现与其他败血症相似,但黄疸发生率高,易并发血栓性静脉炎和迁徒性脓肿,还易并发肺炎。
(6) 真菌性败血症:主要为院内感染,多见于免疫功能低下者或严重原发病的后期,特别是联合应用抗生素及皮质激素者以白色念珠菌多见。临床症状可被原发症及伴发的细菌感染掩盖,当免疫缺陷或严重疾病后期,在用足量抗菌药后未能控制感染者,应考虑本病可能。
3. 特殊类型败血症
(1) 新生儿败血症:主要临床表现为食欲减退、呕吐、腹胀、精神萎糜、呼吸困难、黄疸、惊厥等,易并发中枢神经系统感染。主要病原菌为大肠杆菌、B组溶血性链球菌,金葡菌等。
(2) 老年人败血症:病原菌以革兰阴性杆菌多见,也可有金葡菌、大肠杆菌、绿脓杆菌、厌氧菌,易并发心内膜炎。
(3) 烧伤后败血症:多发生在烧伤2周内,致病菌常为金葡菌、绿脓杆菌、变形杆菌和大肠杆菌。症状较重,有过高热,也可是低温状态,弛张热多见,易发生中毒性心肌炎、中毒性肝炎、休克、麻痹性肠梗阻。<...
12-07
下面是出国留学网整理的“2018年《传染病学》内科主治医师诊疗技术与常规:流行性脑脊髓膜炎”,欢迎阅读参考,更多有关内科主治医师的内容请继续关注本网站卫生执业资格考试栏目。
2018年《传染病学》内科主治医师诊疗技术与常规:流行性脑脊髓膜炎
一、诊断要点
1. 流行病学
(1) 本病多见于冬春季,15岁以下儿童发病较多,但在大流行时成人亦不少见;来自农村的新兵或由农村流入城市的临时人员易发病。
(2) 注意当地有无流脑流行,有无预防接种史。
2. 临床表现:潜伏期2~7日,一般为2~3日。
(1) 普通型
1) 上呼吸道感染期:大多无明显症状,部分有鼻炎、咽炎或扁桃体炎。
2) 败血症期:有高热、乏力、头痛、神志淡漠等败血症症状。皮肤出现瘀点或瘀斑。
3) 脑膜炎期:患者体温升高,出现呕吐、头痛等颅内压升高症状,伴脑膜刺激征或意识障碍。
(2) 暴发型
1) 暴发休克型:以短期内出现遍及全身的广泛瘀点、瘀斑、大面积皮下出血及严重循环衰竭为主。
2) 暴发脑膜脑炎型:脑实质损害的临床症状明显。有脑水肿脑疝的表现。
3) 混合型:具有上述两种暴发型的临床表现。
(3) 慢性败血症型:比较少见。
3. 实验室检查:
(1) 血象:白细胞总数及中性粒细胞增加。
(2) 脑脊液检查:呈化脓性改变。CSF涂片及培养可发现脑膜炎双球菌(由于此菌较易自溶,故有可能细菌学检查阴性)
(3) 细菌学检查:
1) 涂片检查:皮肤瘀点或CSF涂片。
2) 细菌培养:咽试培养、血培养、CSF培养等。
(4) 血清学检查:
1) 脑膜炎球菌抗原的检测:具有灵敏、特异、快速和简便等优点。
2) 特异性抗体检测:恢复期血清效价大于急性期4倍以上。
(5) 其他检查:血清电解质、二氧化碳结合力、尿素氮、肌酐、血气分析、以及休克时的中心静脉压和肺动脉楔压等监护对估计病情和指导治疗均有一定帮助,必要时选择有关项目进行测定。
本病应与其他化脓性脑膜炎、结核性脑膜炎、流行性乙型脑炎、虚性脑膜炎、中毒型菌痢等相鉴别。
败血症休克型应与其他细菌引起的败血症及感染性休克、流行性出血热等相鉴别。
二、治疗原则
1. 普通型流脑治疗
(1) 一般治疗:按呼吸道传染病隔离,隔离期限至病人症状消失后...
12-07
下面是出国留学网整理的“2018年《传染病学》内科主治医师诊疗技术与常规:厌氧菌感染”,欢迎阅读参考,更多有关内科主治医师的内容请继续关注本网站卫生执业资格考试栏目。
2018年《传染病学》内科主治医师诊疗技术与常规:厌氧菌感染
一、诊断要点
(一)临床表现
1、中枢神经系统感染:
(1)脑脓肿:来源于临近器官的局灶感染,败血症或脑部外伤手术后。
(2)脑膜炎:少见,血培养及脑脊液的厌氧培养极为重要。
2、呼吸系统感染:
(1)吸入性肺炎:常见于中枢神经系统疾病及酒精中毒患者,院外发生以厌氧菌多见,院内发生以混合感染多见。
(2)肺脓肿:起病缓慢,大多有吸入史及牙病史,常以厌氧菌为主的混合感染多见。
(3)坏死性肺炎:为预后严重的广泛肺部化脓感染。
(4)脓胸:胸部手术或贯通伤后发生,亦可由肺部感染直接蔓延或形成支气管胸膜瘘。
3、腹腔感染:
厌氧菌是腹膜炎和腹部脓肿的主要致病菌,例如:细菌性肝脓肿半数以上是由 厌氧菌引起,而胆囊炎。阑尾炎及坏死性小肠炎亦多有厌氧菌感染。
4、女性生殖器感染:阴道是厌氧菌的寄生部位,而子宫颈则是入侵门户。厌氧菌常常引起严重的盆腔感染,且可混有兼性菌。常见的诱因有:妊娠,产褥期,产后出血,流产,肿瘤,放疗,化疗,手术等。
5、泌尿道感染:厌氧菌极少引起尿路感染。
6、骨和关节感染:大多数继发于脓毒血症和糖尿病性下肢坏疽。
7、皮肤和软组织感染:常见于手术和外伤后的缺血病变部位。
8、败血症和心内膜炎:常有发热,WBC↑,休克(30%),易并发迁徙性病灶(10~28%)和血栓性静脉炎(5~12%),厌氧菌性心内膜炎占心内膜炎的1.5%~10%左右。
(二)实验室检查
1、细菌培养:培养时应注意:
(1)采集标本时应避免污染及接触空气。
(2)及时接种。
(3)培养时间要长。
(4)厌氧培养。
2、气相色谱分析:检测厌氧菌的代谢产物,如:挥发性或不挥发性脂肪酸。
临床有下述表现者,应考虑厌氧菌感染:
(1)腐败性恶臭分泌物。
(2)近粘膜面的感染。
(3)存在坏死组织,坏疽和假膜形成。
(4)病变组织或渗出物中有气体形成。
(5)多次常规血培养阴性的心内膜炎。
(6)与恶性肿瘤,外伤缺血等组织腐败有关的感染。
(7...
12-06
下面是出国留学网整理的“2018年《传染病学》内科主治医师诊疗技术与常规:猩红热”,欢迎阅读参考,更多有关内科主治医师的内容请继续关注本网站卫生执业资格考试栏目。
2018年《传染病学》内科主治医师诊疗技术与常规:猩红热
一、诊断要点
1. 流行病学:全年均可发生,多见于冬春季,学龄儿童发病率最高。应注意当时当地有无本病流行及与猩红热、咽峡炎病人接触史。
2. 临床表现
(1) 潜伏期:2~5日。
(2) 前驱期:发热,咽痛,扁挑体肿大、表面常附有片状黄白色分泌物,颈部淋巴轻度肿大及压痛。病程为数小时至一日。
(3) 出疹期:发热更高,出疹以耳后,颈部开始,迅速扩散至全身。皮疹特征是在普遍充血的皮肤上出现密集,均匀点状充血性皮疹,压之褪色,亦可出现与毛囊分布一致,隆起突起的鸡皮疹,有的疹尖上有小脓点。皮肤皱摺处皮疹密集,但口、鼻周围,常无充血,形成口周围苍白圈。皮疹经1~3日达高峰期,持续数日,然后按皮疹出疹先后顺序,于1~3日内消退,有脱屑现象,舌中的乳头充血水肿、突起、呈杨梅状,称为“杨梅舌”。
疾病分轻、重型和由伤口入侵的外科型。重者可发生心肌炎、心包炎等。
3.并发症:
1) 化脓性感染:细菌入侵局部呈脓性感染。
2) 变态反应:病后1~3周,出现风湿病、肾小球肾炎及关节炎等。

4. 实验室诊断
(1) 周围血象:白细胞增高(10~20×109/L)。
(2) 咽拭子培养可见乙型溶血性链球菌生长。
(3) 荧光免疫法检测咽拭子涂片,可快速诊断,抗链球菌溶血素“0”试验,抗链激酶试验等对诊断有帮助。
二、鉴别诊断
1. 金黄色葡萄球菌感染,此病出疹多在起病3~5天,持续时间短,消退快、无脱屑,全身中毒症状重,皮疹消退后症状不减。
2. 病毒性皮疹:如肠道病毒,出疹多在病程的2~5日,皮疹呈风疹样的斑丘疹、白细胞数偏低。
3. 药物疹:皮疹呈多形性、对称性、分布无一定规律,出疹无顺序。
4. 其他:传染病的皮疹,如麻疹、风疹、幼儿急疹均应与本病相鉴别。
三、治疗原则
1. 抗生素:首选为青霉素,如过敏者可改用红霉素。
2. 化脓性并发症在青霉素治疗前发生,可加大青霉素的用量,在治疗后发生,应改用其他有效的抗生素。
3. 有风湿热者,按风湿热处理。
4. 有肾炎者,按急性肾小球肾炎原则处理。
...
12-06
下面是出国留学网整理的“2018年《传染病学》内科主治医师诊疗技术与常规:百日咳”,欢迎阅读参考,更多有关内科主治医师的内容请继续关注本网站卫生执业资格考试栏目。
2018年《传染病学》内科主治医师诊疗技术与常规:百日咳
一、诊断要点
1. 流行病学资料,全年可发生,以春夏季节多见。要注意该处有无百日咳流行,是否有百日咳接触史,是否接种过百日咳菌苗。
2. 临床表现:
潜伏期:7~14日。
起病初有发热、咳嗽、流涕,2~3日后,低热及上呼吸道症状消失,但出现咳嗽加重,很快进入痉咳期。典型的症状是连续、短促的咳嗽十几声至数十声,常咳至面红耳赤,涕泪交流,静脉怒张,身体倦缩。由于连续的咳嗽、肺回气迫切,不得不长吸一口气,空气通过痉挛的声门而发出高音调的鸡鸣声。由于痉咳,可影响呕吐中枢而产生呕吐。由于痉咳,可引起上腔静脉压力增加而产生眼脸浮肿,结膜出血和鼻粘膜出血,痉咳期在发病第六周为高峰期,轻者每昼夜发作5~6次,重者可达数十次,甚至引起阵发性窒息或抽搐。无并发症者,经过2~3周,症状逐渐减退,痊愈后一年内,由于大脑的回忆反应,患感冒也可以出现痉咳。

并发症:
(1) 支气管炎及肺炎;
(2) 百日咳性脑病,由于细菌毒素以及痉咳所致脑缺氧,水肿和出血,病者可表现为昏迷、惊厥,甚者可危及生命,脑病的后遗症有癫痫、智力减退。
3. 实验室诊断
采用咳喋法或咽拭子培养,早期90%患者可培养到百日咳杆菌。采用酶联免疫吸附法检测特异性IgM抗体,有助于早期诊断。
二、鉴别诊断
早期应与感冒相鉴别,某些病毒(腺病毒、呼吸道合胞病毒)、支原体感染,可引起毛细支气管炎,可表现为痉咳,临床上称之为“百日咳综合征”应加以鉴别。白血病的细胞浸润引起的痉咳、也应注意排除。
三、治疗原则
1. 保持安静及足够睡眠,痉咳者可用镇静剂如安定等。
2. 应用支气管解痉剂,氨茶碱或非那根等。
3. 抗生素的选择,红霉素或氯霉素有效,在早期(卡他期),抗生素治疗可缩短病程,在痉咳期治疗,对病程无影响。合并症发生时,要注意更换有效的抗生素。
四、预 防
1. 免疫接种百-白-破疫苗。
2. 对易感者,接触患者后可口服红霉素或肌注百日咳高价免疫球蛋白1.25~2.5ml,连续三日。
12-05
下面是出国留学网整理的“2018年《传染病学》内科主治医师诊疗技术与常规:炭疽病”,欢迎阅读参考,更多有关内科主治医师的内容请继续关注本网站卫生执业资格考试栏目。
2018年《传染病学》内科主治医师诊疗技术与常规:炭疽病
一、诊断要点
1. 流行病学:本病为人畜共患病,亚洲、南非、地中海等以皮肤炭疸多见,工业发达国家以肺炭疽而前苏联及亚洲国家以肠炭疽多见。
2. 临床表现
(1)潜伏期:2~3日。
(2)临床类型
1) 皮肤炭疽:入侵部位出现红斑,1~2日形成1cm的丘疹,无痛,继而形成水泡,疱液初清,但很快混浊,发暗,最后形成溃疡,上面盖有黑色如焦炭样血痂,2~4日后中心呈出血性坏死,结成4cm大小,黑而硬的焦痂,周围皮肤浸润及有较大范围水肿。发病同时可有发热(38~40℃)、头痛、关节痛及全身不适,轻者体温持续5~6天后下降,皮肤水肿消减,2~3周后焦痂脱落,形成瘢痕。患者可有转移病灶和败血症,感染性休克而死亡。
2) 肺炭疽:起病急,先有上呼吸道卡他症状,继而胸闷、胸痛、全身不适。干咳,痰中带血,重者高热,纵膈淋巴肿大,出血及压迫气管而加重呼吸困难,X线可见纵膈增宽。
3) 炭疽败血症:胸膜渗液并可伴发败血症和感染性休克。
4) 肠炭疽:潜伏期12~18小时,食入炭疽芽孢而发病。症状类似食物中毒,有发热、恶心、呕吐,呕吐物带血和胆汁。水样腹泻或血便,伴有腹痛、腹胀,严重者有败血症休克。
5) 脑膜炭疽:极少见,多发生在败血症炭疽病患者,出现脑膜刺激征,脑脊液混浊,可找到炭疽杆菌,大脑实质出血,病情凶险,迅速死亡。
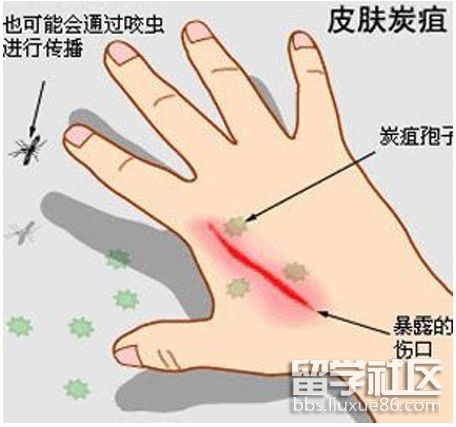
3. 实验室诊断
(1) 涂片:呈革兰氏阳性、竹节型,有荚膜粗大的杆菌,常成双,亦可单一或成链,亦可用荧光抗体检测。
(2) 细菌培养及动物接种,均可发现炭疽杆菌。
二、鉴别诊断
1. 皮肤炭疽应与葡萄球菌引起的蜂窝织炎鉴别,后者不会有典型出血性血痂。恙虫病的焦痂也应仔细鉴别。
2. 肺炭疽应与急性肺部感染,特别是肺鼠疫相鉴别,临床症状难以区分,主要靠病原学确诊。
3. 肠炭疸应与各类肠炎相鉴别,特别是食物中毒和细菌性痢疾,本病的毒血症状较重。
4. 脑膜炭疽应与各种中枢神经系统化脓性感染相鉴别,最后的诊断,还是靠病原体的分离。
三、治疗原则
1. 局部处理:伤口禁止抚摸,挤压及手术切除,伤口用双氧水或高锰酸钾溶液清洗,敷以抗生素软膏。
2. 抗生素治疗:首选青霉素,必要时联合应用磺胺、链霉素和...
传染病学推荐访问